1. INTRODUCTION : L’IMPORTANCE CRITIQUE DU CONTRÔLE QUALITÉ EN STÉRILISATION
La stérilisation représente un processus fondamental dans le secteur médical, pharmaceutique et hospitalier, garantissant l’élimination complète de tous les micro-organismes viables, y compris les spores bactériennes les plus résistantes. Dans ce contexte, le contrôle qualité ne constitue pas seulement une exigence réglementaire, mais une nécessité absolue pour assurer la sécurité des patients et la conformité aux standards internationaux.
Les indicateurs de stérilisation constituent les outils de surveillance essentiels permettant de vérifier l’efficacité des processus de stérilisation. Ces dispositifs de contrôle offrent une assurance qualité objective en démontrant que les paramètres critiques (température, temps, pression, concentration d’agent stérilisant) ont été atteints et maintenus durant le cycle de stérilisation.
Contexte réglementaire : La norme ISO 17665:2024 établit les exigences fondamentales pour la validation et le contrôle de routine des processus de stérilisation, tandis que les normes ISO 11138 et ISO 11140 définissent les spécifications techniques des indicateurs biologiques et chimiques.
L’évolution technologique des méthodes de stérilisation (vapeur d’eau saturée, oxyde d’éthylène, plasma de peroxyde d’hydrogène, radiations ionisantes) nécessite une adaptation constante des systèmes de contrôle. Cette diversification impose une compréhension approfondie des différents types d’indicateurs et de leur application spécifique selon les procédés utilisés.
2. TYPOLOGIE DES INDICATEURS DE STÉRILISATION
2.1 CLASSIFICATION GÉNÉRALE DES INDICATEURS
Les indicateurs de stérilisation se répartissent en trois catégories principales, chacune offrant un niveau de contrôle complémentaire :
| Type d’Indicateur | Principe de Fonctionnement | Temps de Réponse | Niveau de Sécurité |
|---|---|---|---|
| Indicateurs Physiques | Mesure des paramètres physiques (T°, P, temps) | Temps réel | Surveillance continue |
| Indicateurs Chimiques | Changement chimique visible | Immédiat | Contrôle des conditions |
| Indicateurs Biologiques | Inactivation de micro-organismes | 24-72 heures | Confirmation stérilité |
2.2 INDICATEURS PHYSIQUES : SURVEILLANCE EN TEMPS RÉEL
Les indicateurs physiques constituent la première ligne de contrôle, fournissant une surveillance continue des paramètres critiques du processus de stérilisation. Ces systèmes intégrés aux équipements comprennent :
- Thermomètres et sondes de température : Mesure précise de la température dans la chambre de stérilisation avec une tolérance de ±0,5°C
- Manomètres : Contrôle de la pression avec indication des variations et alarmes de seuil
- Chronomètres intégrés : Comptabilisation exacte du temps d’exposition aux conditions stérilisantes
- Capteurs de vide : Vérification de l’efficacité d’extraction de l’air dans les systèmes prévide
Limite importante : Les indicateurs physiques ne garantissent pas que les conditions stérilisantes ont effectivement pénétré dans tous les emballages et dispositifs, d’où la nécessité des indicateurs chimiques et biologiques.

3.
INDICATEURS CHIMIQUES : CLASSIFICATION ISO 11140
3.1 VUE D’ENSEMBLE DES 6 CLASSES D’INDICATEURS CHIMIQUES
La norme ISO 11140-1:2014 établit une classification en 6 classes distinctes, chaque classe répondant à des exigences de performance spécifiques et des applications cliniques définies :
| Classe | Dénomination | Fonction Principale | Variables Surveillées | Application Typique |
|---|---|---|---|---|
| Classe 1 | Indicateurs de Procédé | Différenciation traité/non traité | 1 variable | Identification des charges |
| Classe 2 | Indicateurs d’Usage Spécifique | Tests particuliers | 1 variable | Test Bowie-Dick |
| Classe 3 | Indicateurs à Variable Unique | Surveillance d’un paramètre | 1 variable critique | Contrôle température |
| Classe 4 | Indicateurs Multi-Variables | Surveillance de 2+ paramètres | 2 ou plusieurs | Surveillance T° + temps |
| Classe 5 | Indicateurs Intégrateurs | Simulation charge réelle | Toutes variables | Libération paramétrique |
| Classe 6 | Indicateurs Émulateurs | Réponse définie cycle | Toutes variables | Cycles courts/spéciaux |
3.2 INDICATEURS DE CLASSE 1 : INDICATEURS DE PROCÉDÉ
Les indicateurs de Classe 1 représentent le niveau le plus basique de surveillance chimique. Leur fonction principale consiste à distinguer visuellement les articles qui ont été soumis à un processus de stérilisation de ceux qui ne l’ont pas été.
CARACTÉRISTIQUES TECHNIQUES :
- Changement de couleur irréversible en présence d’un seul paramètre (généralement la température)
- Réaction rapide dès l’exposition aux conditions minimales du procédé
- Aucune corrélation avec l’efficacité stérilisante réelle
- Utilisation obligatoire sur tous les emballages selon les bonnes pratiques

3.3 INDICATEURS DE CLASSE 2 : INDICATEURS D’USAGE SPÉCIFIQUE
Conçus pour des tests de performance spécifiques, les indicateurs de Classe 2 sont principalement utilisés dans les tests de qualification des équipements, notamment le célèbre test Bowie-Dick.
Test Bowie-Dick : Test quotidien obligatoire pour les autoclaves à prévide, utilisant un indicateur de Classe 2 pour détecter la présence d’air résiduel dans la chambre de stérilisation.
3.4 INDICATEURS DE CLASSE 3 : SURVEILLANCE À VARIABLE UNIQUE
Ces indicateurs réagissent à une seule variable critique du processus de stérilisation, généralement la température, avec un seuil de réaction préalablement défini.
APPLICATIONS SPÉCIFIQUES :
- Surveillance de la température dans des zones critiques
- Vérification de l’atteinte du seuil minimal de stérilisation
- Contrôle de processus avec paramètres variables
3.5 INDICATEURS DE CLASSE 4 : SURVEILLANCE MULTI-VARIABLES
Les indicateurs de Classe 4 constituent une avancée significative en surveillant simultanément au moins deux paramètres critiques, typiquement la température et le temps d’exposition.
AVANTAGES OPÉRATIONNELS :
- Meilleure corrélation avec les conditions stérilisantes effectives
- Réduction des faux positifs par rapport aux classes inférieures
- Utilisation recommandée pour les charges courantes
- Disponibilité pour différents cycles de stérilisation

3.6 INDICATEURS DE CLASSE 5 : INDICATEURS INTÉGRATEURS
Les indicateurs de Classe 5 représentent le niveau le plus sophistiqué de surveillance chimique, intégrant l’ensemble des paramètres critiques du processus de stérilisation.
Principe de fonctionnement : Ces indicateurs présentent une cinétique de réaction similaire à celle de la destruction des micro-organismes, offrant ainsi une corrélation directe avec l’efficacité stérilisante du processus.
| Paramètre Intégré | Rôle dans la Stérilisation | Plage de Surveillance |
|---|---|---|
| Température | Facteur létal principal | 121°C – 134°C |
| Temps | Durée d’exposition | 3 – 60 minutes |
| Vapeur saturée | Agent stérilisant | Qualité vapeur |
3.7 INDICATEURS DE CLASSE 6 : INDICATEURS ÉMULATEURS
Les indicateurs de Classe 6 sont spécialement conçus pour répondre à des valeurs définies de tous les paramètres critiques d’un cycle de stérilisation spécifique.
APPLICATIONS SPÉCIALISÉES :
- Cycles de stérilisation rapide (flash sterilization)
- Processus à basse température
- Cycles d’urgence avec paramètres adaptés
- Validation de nouveaux procédés
4. INDICATEURS BIOLOGIQUES : RÉFÉRENCE ABSOLUE DE STÉRILITÉ
4.1 PRINCIPE FONDAMENTAL DES INDICATEURS BIOLOGIQUES
Les indicateurs biologiques (IB) constituent la référence absolue en matière de contrôle de stérilisation, utilisant des micro-organismes vivants présentant une résistance connue et supérieure à celle de la biocharge naturelle.
Définition ISO 11138-1 : Système d’essai contenant des micro-organismes viables de résistance définie au processus de stérilisation à contrôler.
4.2 MICRO-ORGANISMES DE RÉFÉRENCE PAR PROCÉDÉ
| Procédé de Stérilisation | Micro-organisme de Référence | Population Standard | Valeur D de Référence |
|---|---|---|---|
| Vapeur saturée | Geobacillus stearothermophilus | 10⁵ – 10⁶ UFC | D₁₂₁°C = 1,5 – 2,5 min |
| Chaleur sèche | Bacillus atrophaeus | 10⁵ – 10⁶ UFC | D₁₆₀°C = 2,5 – 5,0 min |
| Oxyde d’éthylène | Bacillus atrophaeus | 10⁵ – 10⁶ UFC | Variable selon conditions |
| Peroxyde d’hydrogène | Geobacillus stearothermophilus | 10⁵ – 10⁶ UFC | Spécifique au cycle |
4.3 SYSTÈMES D’INCUBATION ET LECTURE
Les indicateurs biologiques nécessitent une incubation post-stérilisation dans des conditions optimales de croissance microbienne :
- Température d’incubation : 55-60°C pour G. stearothermophilus, 35-37°C pour B. atrophaeus
- Durée d’incubation : 24 à 72 heures selon le type d’indicateur
- Lecture des résultats : Changement de couleur du milieu de culture (virage pH) ou croissance visible

4.4 SYSTÈMES DE LECTURE RAPIDE
Les technologies modernes proposent des systèmes de lecture enzymatique permettant une détection précoce de la viabilité microbienne :
- Détection enzymatique : Recherche d’enzymes spécifiques (α-glucosidase) en 1-3 heures
- Fluorescence : Substrats fluorogéniques pour lecture automatisée
- Systèmes intégrés : Incubateurs-lecteurs automatiques avec traçabilité
5. TESTS DE CONTRÔLE QUALITÉ SPÉCIALISÉS
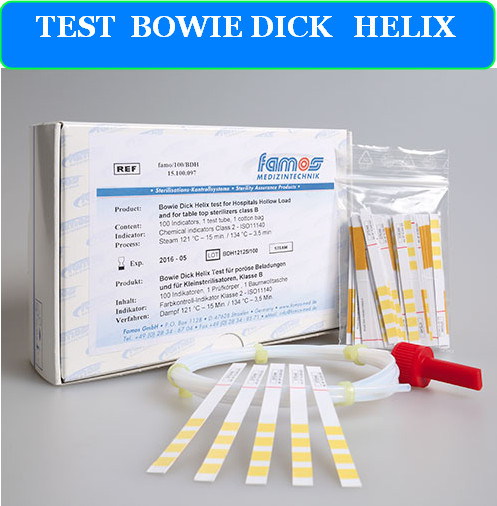
5.1 TEST BOWIE-DICK : ÉVALUATION DE L’ÉLIMINATION DE L’AIR
Le test Bowie-Dick constitue un contrôle quotidien obligatoire pour tous les stérilisateurs à prévide, évaluant la capacité d’élimination de l’air résiduel de la chambre de stérilisation.
Principe physique : L’air résiduel, moins dense que la vapeur, peut créer des poches froides empêchant la pénétration de la vapeur stérilisante et compromettant l’efficacité du processus.
PROTOCOLE STANDARD DU TEST :
- Utilisation d’un autoclave froid et vide
- Placement du paquet test Bowie-Dick au centre de la chambre
- Exécution du cycle test standard (134°C, 3,5 minutes)
- Évaluation immédiate du changement de couleur de l’indicateur
5.2 TEST D’ÉTANCHÉITÉ (VACUUM LEAK TEST)
Complémentaire au test Bowie-Dick, le test d’étanchéité vérifie l’intégrité du système de vide et l’absence de fuites d’air parasite.
| Paramètre | Valeur de Référence | Critère d’Acceptation |
|---|---|---|
| Pression initiale | ≤ 20 mbar | Vide initial satisfaisant |
| Remontée de pression | ≤ 10 mbar en 10 min | Étanchéité acceptable |
| Temps de stabilisation | ≤ 5 minutes | Système performant |
5.3 TEST DE PÉNÉTRATION DE LA VAPEUR
Ce test évalue la capacité de la vapeur à pénétrer dans des charges poreuses ou des emballages complexes, utilisant des indicateurs chimiques ou biologiques placés dans des configurations standardisées.
6. NORMES ISO APPLICABLES ET EXIGENCES RÉGLEMENTAIRES
6.1 CADRE NORMATIF INTERNATIONAL
| Norme ISO | Titre | Domaine d’Application |
|---|---|---|
| ISO 17665:2024 | Stérilisation des produits de santé – Vapeur d’eau | Exigences générales stérilisation vapeur |
| ISO 11138-1:2017 | Indicateurs biologiques – Exigences générales | Spécifications indicateurs biologiques |
| ISO 11140-1:2014 | Indicateurs chimiques – Exigences générales | Classification et performance chimique |
| ISO 11140-3:2007 | Indicateurs de Classe 2 – Test Bowie-Dick | Spécifications test Bowie-Dick |
| ISO 15883:2024 | Désinfecteurs laveurs | Validation et contrôle de routine |
6.2 Exigences de Traçabilité et Documentation
Les normes imposent une documentation exhaustive des contrôles de stérilisation :
- Enregistrement des paramètres : Conservation des données physiques de chaque cycle
- Archivage des indicateurs : Stockage des indicateurs chimiques et biologiques utilisés
- Traçabilité des charges : Identification de tous les articles stérilisés
- Maintenance préventive : Planification et exécution des maintenances équipements

7. PROTOCOLES DE SURVEILLANCE ET VALIDATION
7.1 STRATÉGIE DE CONTRÔLE MULTI-NIVEAUX
Une surveillance efficace combine l’utilisation coordonnée des trois types d’indicateurs selon un protocole structuré :
Approche stratifiée : Indicateurs physiques (100% des cycles) + Indicateurs chimiques (100% des charges) + Indicateurs biologiques (fréquence définie selon le risque)
7.2 Fréquences de Contrôle Recommandées
| Type de Contrôle | Fréquence Routine | Fréquence Qualification | Cas Particuliers |
|---|---|---|---|
| Test Bowie-Dick | Quotidien | 3 tests consécutifs | Après maintenance |
| Indicateurs biologiques | Hebdomadaire minimum | Validation complète | Charges critiques |
| Test d’étanchéité | Hebdomadaire | Installation/qualification | Suspicion de fuite |
| Étalonnage sondes | Annuel | Installation | Après réparation |
7.3 VALIDATION DES PROCESSUS DE STÉRILISATION
La validation constitue un processus documenté permettant de démontrer qu’un processus de stérilisation, exécuté conformément à ses spécifications, produit de manière reproductible des articles répondant aux spécifications prédéterminées.
Étapes de validation :
- Qualification de conception (DQ) : Vérification de la conformité de l’équipement aux spécifications
- Qualification d’installation (IQ) : Vérification de l’installation conforme aux spécifications
- Qualification opérationnelle (OQ) : Démonstration du fonctionnement dans les plages spécifiées
- Qualification de performance (PQ) : Validation avec des charges représentatives
8. BONNES PRATIQUES ET RECOMMANDATIONS PROFESSIONNELLES
8.1 GESTION DES NON-CONFORMITÉS
La détection d’une non-conformité lors des contrôles impose un protocole d’action immédiat :
Procédure d’urgence : Arrêt immédiat de l’utilisation de l’équipement, quarantaine des charges suspectes, investigation des causes, actions correctives avant remise en service.
8.2 FORMATION DU PERSONNEL
La compétence du personnel constitue un facteur critique de la qualité du contrôle :
- Formation initiale : Bases théoriques et pratiques de la stérilisation et du contrôle qualité
- Formation continue : Mise à jour des connaissances et évolution des technologies
- Évaluation périodique : Vérification des compétences et recyclage si nécessaire
- Habilitation : Autorisation formelle d’exécuter les contrôles critiques
8.3 OPTIMISATION DES COÛTS DE CONTRÔLE
Une approche basée sur l’analyse de risque permet d’optimiser les ressources consacrées au contrôle qualité :
| Niveau de Risque | Type d’Articles | Stratégie de Contrôle |
|---|---|---|
| Critique | Implants, dispositifs invasifs | IB systématique + IC Classe 5/6 |
| Élevé | Instruments chirurgicaux | IC Classe 4/5 + IB périodique |
| Modéré | Matériel standard | IC Classe 1/4 + IB de routine |
8.4 ÉVOLUTION TECHNOLOGIQUE ET PERSPECTIVES
Les technologies émergentes transforment progressivement les pratiques de contrôle qualité en stérilisation :
- IoT et connectivité : Surveillance en temps réel et télémaintenance des équipements
- Intelligence artificielle : Analyse prédictive des données de stérilisation et maintenance préventive
- Blockchain : Traçabilité inaltérable des processus et authentification des résultats
- Capteurs miniaturisés : Surveillance multi-points dans les charges complexes
CONCLUSION
Le contrôle qualité en stérilisation constitue un système complexe intégrant des technologies complémentaires, des normes évolutives et des exigences réglementaires strictes. La maîtrise des indicateurs de stérilisation, de leur classification et de leur utilisation appropriée représente un enjeu majeur pour garantir la sécurité des patients et la conformité réglementaire des établissements de santé.
L’évolution continue des technologies de stérilisation et des méthodes de contrôle impose une veille technologique permanente et une adaptation constante des pratiques professionnelles. Seule une approche scientifique rigoureuse, soutenue par une formation appropriée du personnel et une documentation exhaustive, peut garantir l’efficacité des processus de stérilisation dans l’environnement médical moderne.
La combinaison judicieuse des indicateurs physiques, chimiques et biologiques, selon les protocoles définis par les normes internationales, constitue la base d’un système de qualité robuste et fiable, essentiel à la pratique médicale contemporaine.